子宮体がんについて
子宮がんには、子宮の入り口(子宮頸部)にできる「子宮頸がん」と、子宮の奥の袋状の部分(子宮体部)にできる「子宮体がん」の2種類があります。このうち「子宮体がん」は、子宮がん全体の約7割を占めており、50~60歳代の女性に多く見られます。日本では毎年約1万8千人の女性が子宮体がんにかかり、約3千人が亡くなっています。
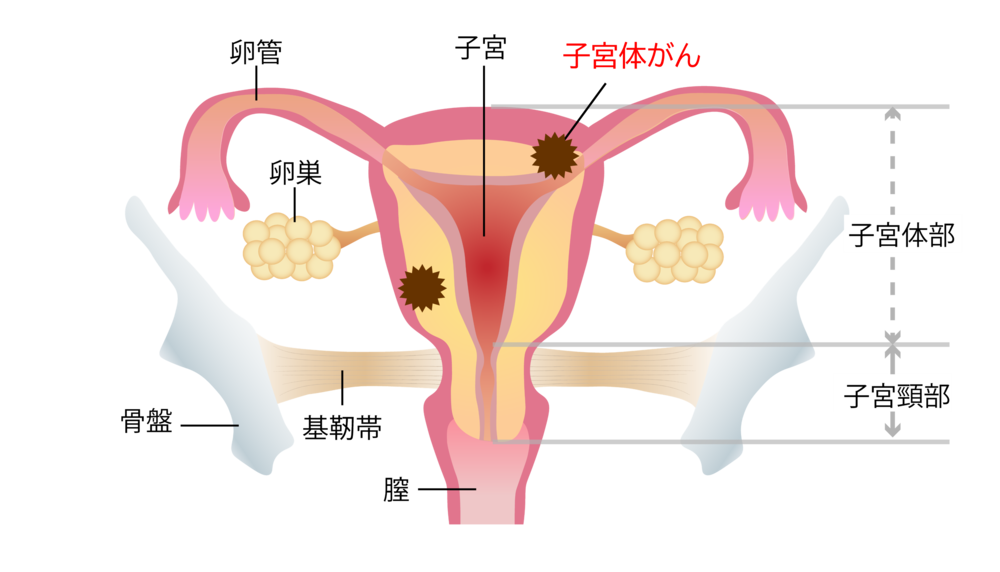
子宮体がんのタイプ
子宮体がんには、大きく分けて2つのタイプがあります。
◆エストロゲン(女性ホルモン)が関係するタイプ
このタイプは、 女性ホルモン「エストロゲン」の影響を長期間受けることで発生すると考えられています。
主な組織型(腫瘍のタイプ)には「類内膜がん」や「粘液性がん」があります。
以下のような方は、リスクが高いと考えられています。
- 出産経験がない
- 閉経が遅い
- 肥満
- 乳がん治療でタモキシフェンを服用している
- 更年期障害治療でホルモン補充療法を受けている
- 多嚢胞性卵巣症候群がある
このタイプでは「子宮内膜増殖症」が前がん病変(がんになる前の状態)とされ、特に「子宮内膜異型増殖症」は約20~30%の確立で子宮体がんに進行すると言われており、子宮体がんと同様に治療の対象となっています。
◆エストロゲンとは関係なく発生するタイプ
このタイプは、主に閉経後の高齢者にみられ、萎縮した子宮内膜から発生します。組織型としては「漿液性がん」や「明細胞がん」などがあります。
また、近年では遺伝性のがんも徐々に明らかになってきており、家系内に子宮体がんや大腸がんの方が多い「リンチ症候群」と呼ばれる体質の方では、若い年齢での子宮体がん発生が懸念されています。
子宮体がんの症状
子宮体がんの主な症状は不正性器出血です。水っぽいおりものなど、分泌物の異常を訴える方もいます。そのため、閉経後に不正性器出血がある場合には、産婦人科を受診して適切な検査を受けることが大切です。
また、エストロゲンの影響を受けやすい状態の方では、閉経前でも以下のような症状がある場合には注意が必要です。
- 月経以外の不正性器出血がある
- 月経量が多い
- 月経期間が長い
がんが進行してくると、下腹部痛や腰痛を伴ったり、膀胱や直腸にまで広がってくると尿や便に血が混じるといった症状がみられることもあります。
子宮体がんの診断方法(検査方法)
子宮体がんを診断するためには、まず以下のような検査を行います。
| 細胞診 | 子宮の中を器具でこすって細胞を採取する方法 |
|---|---|
| 組織診(生検) | 子宮の中の組織を一部取り、顕微鏡で詳しく調べる方法 |
最近では、子宮の入り口から比較的柔らかく細いチューブ状の検査器具を子宮の中に挿入して、陰圧(吸引)をかけて子宮内の組織を採取する「子宮内膜吸引組織診」を行うことが多くなっています。
この検査は外来で受けることが出来ますが、結果が不十分な場合には、入院して「子宮内全面掻把術」や「子宮鏡手術」など、より詳しい検査を行うこともあります。
検査が難しいときは
出産経験がない方や高齢の方では、子宮の入口が狭く、器具が子宮内まで届かず生検が出来ないことがあります。また、子宮筋腫などで子宮の形が変わっている場合には、器具が入っても正確な診断が出来ていないことがあります。
このようなケースで、画像検査で子宮体がんが強く疑われるときには、手術で摘出した子宮を検査することで最終的に診断することもあります。
また、子宮内膜増殖症や子宮内膜ポリープなどの別の病気で手術を受けた際に、子宮体がんが見つかるケースや、子宮筋腫の治療で子宮摘出術を受けた後にがんが発見されるケースも少なからずあります。
がんの進行度(ステージ)を決めるための検査
がんの広がり具合(進行期)によって治療方法が変わってくるため、治療開始前にさまざまな検査を行って進行期を決定します。手術を行った場合には、切除した臓器や組織の病理診断によって最終的な進行期が決まります。
進行期を決めるための検査には以下の方法があります。
| 婦人科的診察 | 内診・超音波検査などの基本的な診察で、がんの広がりを確認します。 |
|---|---|
| 画像検査 | CT・MRI・PETなどを用いて、がんの進行度や他臓器への影響を調べます。 |
| 内視鏡検査(必要時) | 泌尿器科・消化器内科に依頼し、膀胱や直腸への浸潤の有無を確認します。 |
 内診の様子 |
 MRI検査の様子 |
 内視鏡検査の様子 |
血液検査による補助的な診断
血液検査では「腫瘍マーカー」と呼ばれる、がんの種類によって血液中に現れる特有の物質を調べます。子宮体がんの場合には、CEA・CA125・CA19-9などの腫瘍マーカーを測定します。
ただし、この検査だけでがんがあるかどうかを確定することはできません。がんがあっても数値が上がらないことがあり、逆にがんがなくても、体質や良性の病気などで数値が高くなることもあるため、がんの診療においてはあくまでも補助的な検査方法して用いられます。
子宮体がんの治療方法
治療方法は、各がん治療ガイドラインで推奨されている進行期に応じた治療方法、患者さんの年齢や持病などの体の状態、そして患者さんご自身の希望などをふまえて検討し、最終的に決定します。
子宮体がんの治療には以下の方法があります。
- 手術療法
- 放射線治療
- 化学療法(抗がん剤治療)
- ホルモン療法
この内、第一選択となるのは手術療法で、術後の病理診断によって再発リスクやがんの進行度を評価し、必要に応じて他の治療法を組み合わせる「集学的治療」が行われます。
手術療法について
子宮体がんの手術では、子宮と両側の付属器(卵巣と卵管)を取り除きます。がんの進み具合によっては、骨盤内や腹部のリンパ節も一緒に取り除くのが標準的な治療です。
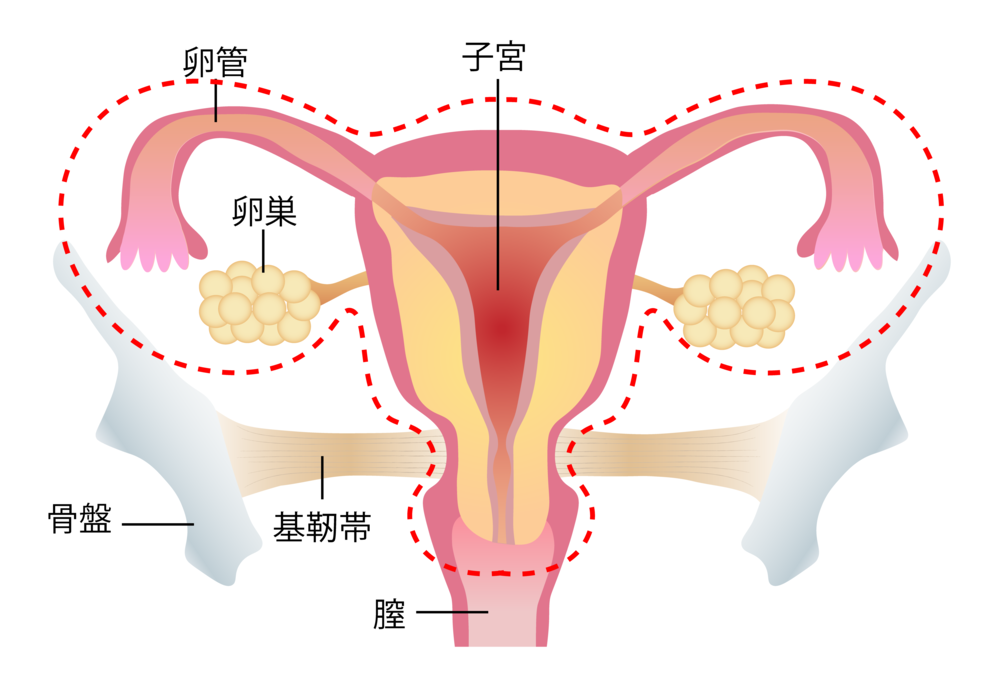 子宮体がん手術の切除範囲 |
手術中に摘出した子宮を術中迅速病理組織検査に出して、がんの悪性度や進み具合を調べてから、どこまで切除するかを決めることもあります。
また、肺などへの遠隔転移がある進行がんの患者さんでも、性器からの出血が多い場合や、がんの種類(組織型)の確認を目的として子宮を取ることがあります。
手術後の病理診断で再発のリスクが高いと判断された場合には、再発を防ぐため補助化学療法を行っています。
若い子宮体がんの患者さんで将来の妊娠のために子宮温存を希望される場合には、条件によっては高用量黄体ホルモン療法(MPA療法)も選択可能です。
放射線治療について
子宮体がんでは、放射線治療はあまり選択されませんが、以下のような場合に行われることがあります。
- 手術が受けられない(持病などの合併症がある場合)
- 抗がん剤が使えない場合の手術後の補助療法として
- 限局した再発がんの治療
- がんによる出血や痛みの緩和目的
再発した子宮体がんに対しては、再発した部位や患者さんの状態によって、手術療法・放射線治療・化学療法・ホルモン療法を単独あるいは集学的治療で行っています。
抗がん剤治療(化学療法)について
抗がん剤治療は、手術後の補助療法や再発がんの治療として行われます。使用される主な薬剤は以下の通りで、これらの薬剤を単独または組み合わせて治療を行います。
| 白金製剤 | シスプラチン、カルボプラチン |
|---|---|
| アントラサイクリン系 | エピルビシン、ドキソルビシン |
| タキサン系 | パクリタキセル、ドセタキセル |
免疫療法・分子標的治療について
子宮体がんの約20%の患者さんでは、「ミスマッチ修復機能欠損(dMMR)」という遺伝的な特徴が見られます。このような患者さんで、標準治療では効果が得られない場合に限り、免疫チェックポイント阻害薬であるペムブロリズマブを使用することが可能です。
また、進行・再発の子宮体がんに対しては、以下のような新しい治療法も導入しています。
| 免疫チェックポイント阻害薬 | ペムブロリズマブ、デュルバルマブ |
|---|---|
| PARP阻害薬 | オラパリブ |
当院の治療の特徴
当院は子宮体がんに対する腹腔鏡下子宮悪性腫瘍手術(子宮体がんに限る)施行施設として、必要な施設要件を満たしています。そのため、子宮体がんに対しても腹腔鏡手術が選択可能です。さらに、2018年からはロボット支援下での腹腔鏡下子宮悪性腫瘍手術も導入しています。
開腹手術との比較と腹腔鏡・ロボット手術のメリット
子宮体がんに対する開腹手術と腹腔鏡手術とを比較した試験では、手術の安全性や治療効果に差がないことがわかっています。
腹腔鏡やロボットによる手術は、5〜12mm程度の小さな創を4〜5カ所つけて行うため、手術後の痛みが少なく回復も早いのが特徴です。そのため、早期退院や早期の社会復帰も可能です。
単孔式ロボット機器「ダビンチSP」の導入
2025年1月からは、さらに創が少ない手術を可能にする「ダビンチSP」というロボット機器が導入されました。より低侵襲で、患者さんの負担を軽減することが期待されています。
 |
 |
腹腔鏡手術の適応と安全性への配慮
腹腔鏡下子宮体がん手術が適応となるのは、術前の画像診断で進行期ⅠA期(子宮へのがんの浸潤が1/2以内にとどまる)の患者さんです。摘出した子宮は回収袋に収納して腟から取り出すため、がんがお腹の中に散らばることはありません。
腹腔鏡手術が難しい場合の対応
子宮筋腫などによって子宮サイズが大きく、膣からの子宮の取り出しが困難な場合や、患者さん本人の合併症、がんの組織型によっては腹腔鏡手術が出来ない場合もあります。手術方法については診察や検査を行った上で決定致しますので、担当医とよくご相談下さい。